ダイビング中に息切れを感じたことはありませんか?浸漬性肺水腫を考える

ダイビング中に息切れを感じたことはありますか?息切れにはさまざまな要因がありますが、その1つとして「浸漬性肺水腫」という比較的新しい疾患概念が報告されています。たくさんのダイバーに正しく認識してもらうため、基礎知識から対処・予防策までを、亀田総合病院の鈴木信哉先生にご寄稿いただきました。
鈴木信哉先生

元・海上自衛隊医官。最先端の潜水医学に精通している。現在は、亀田総合病院救命救急科部長・高気圧酸素治療室室長、日本高気圧環境・潜水医学会理事
※本記事はDAN JAPANが発行する会報誌「Alert Diver」2019年11月号からの転載です。
「浸水性肺水腫」と一部の関係者に呼ばれている病態、Immersion Pulmonary Edema(IPE)はまだ用語が定められておりません。本特集においては、水の中に体を沈めることがこの病態を作る基本的な原因となっていることと、「immersion」の和訳が「浸水」ではなく「浸漬」であることから、この病態名を「浸漬性肺水腫」としております。
CHAPTER01 浸漬性肺水腫とは
浸漬性肺水腫は新しい疾患概念、正しく理解することが必要
はじめに、あるダイバーを例にとって、浸漬性肺水腫についてお話したいと思います。健康診断では血圧高めを指摘されていますが、日常生活では気にせず生活しているラーメン好きの中年ダイバー。誘われて久しぶりにダイビングに出かけ、潜る前に少しだけ泳いだところ、なんとなく息が続かないように感じました。「このところの運動不足とウエットスーツがきついせいかな?」と思いつつ潜り始めますが、ダイビングの中ごろから息が切れ始めました。
みんなに追いつくのがやっとで、残圧計を見ると潜り慣れた深度や時間のわりには、エアが残り少なくなっているのに気づいて浮上を開始。浮上前の安全停止では、レギュレーターからのエアが全然足りなく感じられ、バディのオクトパスをもらって吸おうとするもエアがほとんど来ないという状態に。浮上した後もさらに息切れが強くなり、込み上げる咳と一緒に出る痰たんはピンク色をしていて血の味がします。インストラクターから酸素吸入を勧められ、吸うと少しは楽になるような感じはあるけれど息切れは収まりそうにないので、近くの病院に救急で診てもらうことになりました。
これは「浸漬性肺水腫= Immersion Pulmonary Edema(IPE)」と言われるもので、水泳やダイビング中に発症すると呼吸困難になる疾患の一例です。
浸漬性肺水腫は、1981年から報告され始めた比較的新しい疾患概念でまだあまり知られておらず、正しい理解がされていません。その頻度は、取り扱う対象や水泳・潜水方法、環境条件などによって報告ごとにかなり大きなばらつきがありますが、ダイビング環境では意外と出会うことが多い疾患です。起きやすい条件や誘因をよく理解しておくことが発症の予防になり、早期対応することで大事に至らずに済むことができるしょう。
なぜ息切れが出てくるのか?水中の環境が肺へ与える影響
浸漬性肺水腫の呼吸困難は、肺からうまく酸素を取り込むことができなくなることによる症状ですが、理解には「肺の呼吸」という生理を知ったうえで、「ダイビング環境が肺へ与えるストレス(図1)」を考えるとわかりやすいと思います。
■図1 ダイビング環境と肺へのストレス

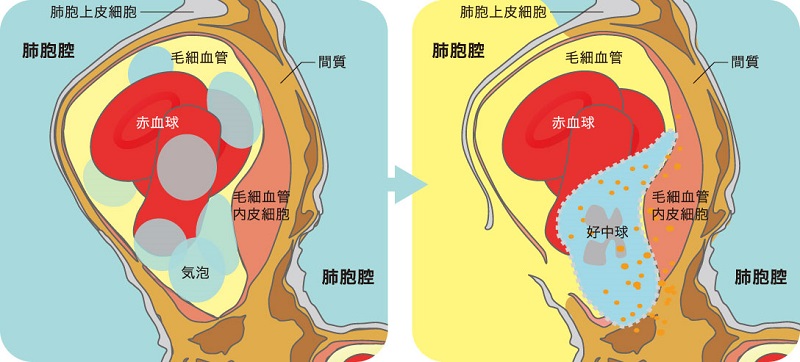
肺では酸素を血液に取り込んで、二酸化炭素を排出するというガス交換を行います。約5億個の肺胞は内腔径が1/3㎜ぐらいで、その周りを毛細血管が網目状に取り囲んでガス交換が行われます。肺胞の表面積は50~100㎡にもなり、その半分以上は0.2~0.3マイクロメートル(μm)という極めて薄い膜(肺胞-毛細血管関門)でできています(図2)。
■図2 肺における酸素の取り組み
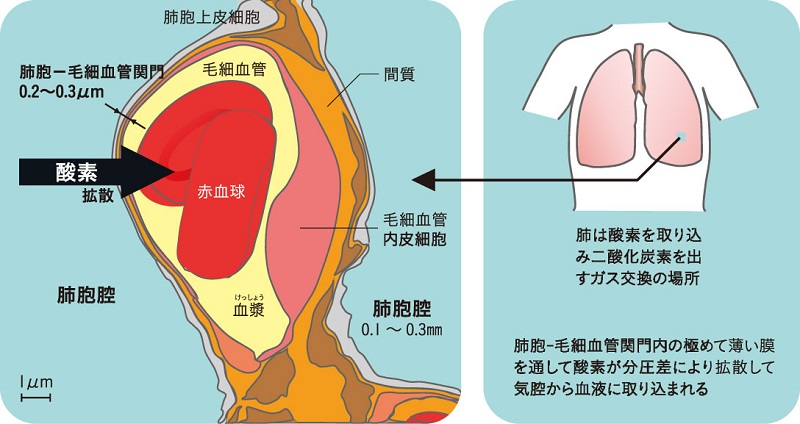
肺胞腔側には肺胞上皮細胞、毛細血管側には血管内皮細胞があり、その間が間質と呼ばれる部分となっていて容易に水分が移動しやすい構造になっています。肺に吸い込まれた空気中の酸素は、その薄い膜を肺胞腔側と毛細血管側の酸素分圧の較差(かくさ)で移動する、すなわち拡散現象によって通過します。この拡散による酸素の移動は、その膜の面積に比例し、厚さに反比例します。
息苦しいと感じて呼吸が荒くなるのは、はじめは二酸化炭素が体に溜まることによりますが、酸素がうまく体に取り込めなくなるとその苦しさは急に強くなります。その酸素取り込み障害は、肺胞-毛細血管関門というごく薄い膜が厚くなってしまったときや、有効面積が少なくなったときに起きてきます。ダイビングを行う水中環境は、膜が厚くなり面積も減少する。
ダイビングが肺へもたらすさまざまなストレスとは?
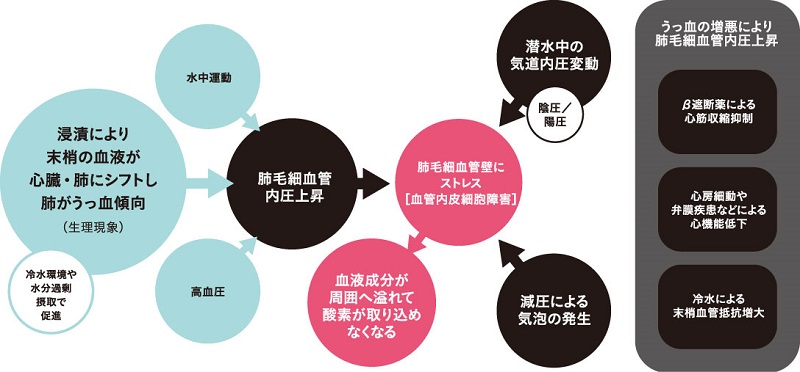
ダイビングではさまざまなストレスが肺にかかってきますが、人は水に浸かること(浸漬)により手足の血液が体の中心に移動して心臓や肺がうっ血するという、生理的な特性を持っています。肺にシフトした血液により毛細血管内圧が上昇し、内皮細胞を圧迫伸展させ、血液中の水分が間質に出てくると肺水腫※1という状態になります(図3)。
※1 肺水腫=肺に水が溜まった状態
■図3 浸漬による肺への影響

こうなると、肺胞-毛細血管関門が厚くなってきて酸素が通りにくくなり、程度が進めば、血液に必要な酸素が届かなくなります。間質に溢れた水分は血管周囲のみならず気道周囲にも及ぶため、気道内腔が狭くなって呼吸しづらくなります。さらには水分が肺胞腔内まで浸みだすので酸素を取り込む面積が減少し、血液中の酸素がより少なくなります。
体を水に浸けるだけで肺がうっ血するので、この状態を増強させるような因子が加わると、体に必要な酸素が足りなくなって症状が出てくる、すなわち浸漬性肺水腫を発症することになります。浸漬による肺への影響を増強させるものとして、冷水環境や水中での過大な運動、気道内の圧力が外部の圧力よりも低い状態(陰圧)になること、心機能が低下、あるいは亢進した状態などがあります(図4)。
■図4 浸漬による肺への影響を増強あるいは発症のきっかけとなるもの
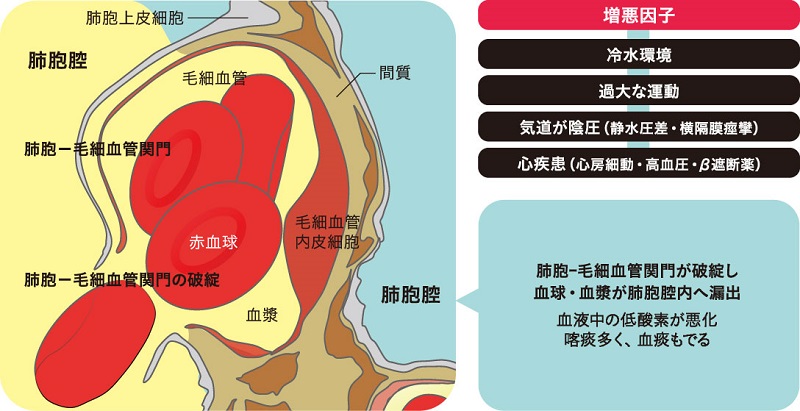

冷たい水の中では、体の末梢血管が収縮しやすくなり心臓・肺への血液移動をより強め、毛細血管内圧をより高めることになります。また、末梢血管が収縮していることにより、心臓から血液を押し出す力が余計に必要になり、肺の毛細血管へ心臓から逆圧がかかり毛細血管内圧をより高めるようになります。毛細血管内圧が上がると間質への水分の移動が助長され、間質はより厚くなり酸素がさらに通れなくなります。
冷水の中で長い距離を泳ぐ遠泳訓練では、海軍の元気な若い人でも約4人に1人という高確率で息切れを起こし、中には血痰が見られたという報告もあります。また、発症した経験がある人は再発しやすいという特徴があるようです。
CHAPTER02 浸漬性肺水腫を誘発させる原因
運動が関門破綻のきっかけ?高度な運動負荷で血痰も
浸漬により毛細血管内圧が高まり、肺胞-毛細血管関門が過伸展している状態において、さらにストレスが加わるとどうなるのでしょうか? 肺胞-毛細血管関門自体が破綻すると、堤防が決壊するごとく赤血球を含む血液成分が肺胞腔へ押し出され、血痰が出てくるようになります(図4)。
こうなると肺胞-毛細血管関門では酸素の拡散距離が長くなり、かつ拡散面積が小さくなるために、たちまち血液中に酸素を取り込めなくなるようになります。
サラブレッドの競走馬がトップスピードの疾走で血を吐くように、トップアスリートも競技直後に血の味がする痰を吐くことがあります。高度の運動負荷がかかったときに心臓収縮の高まりで高血圧となって、肺の毛細血管内圧が高度となり、肺胞-毛細血管関門が破綻してしまいます。水中ではベースとして毛細血管内圧が高い状態となるため、潮流などで負荷が大きくなると容易に破綻して血痰が出やすくなり、息切れがひどくなります。
気道内陰圧も発症に関与、素潜り慣れには要注意
水泳をしている際には、頭が水面よりも出て胸部が水面下にあるため、肺胞内の気圧はその静水圧差分だけ陰圧になります。長時間の水泳をする場合、運動が加味されて肺毛細血管内圧が高い状態が維持され、間質に水が溜まった結果息切れしてきます。
ダイビングの際には、通常のダイビング器材(オープンサーキット)ではレギュレーターと肺、リブリーザー器材では呼吸袋と肺の深度差により肺内が陰圧となり、ダイビング中徐々に肺水腫が進行します。
素潜りの場合、突然血を吐くような事態に陥る場合があります。これは、浸漬による血液のシフトで肺毛細血管内圧が高まっているときに、素潜り中の低酸素が高度になると横隔膜が痙攣(けいれん)を起こすことがあります。そうすると気道内が急に強い陰圧となり、肺胞-毛細血管関門が破綻して肺胞腔内に一気に出血して、突然発症します。無理な素潜りは大変危険です。素潜り直前に息を大きく吸ったり吐いたり過換気して潜ると、体の中の二酸化炭素分圧を低くすることができるため、二酸化炭素が溜まってくるまで息をこらえることができるようになります。しかし、息こらえ時間が長くなるに伴い体は著しい低酸素状態となり横隔膜の痙攣を起こしやすくなるため、特に注意を要します。
また、素潜りの終わりの浮上中には環境圧の低下に従い、水面に近くなるほど肺胞腔内の酸素分圧が急に低下して意識が消失してしまいます。素潜り前の過換気はしてはいけない手技です。さらに、素潜りを何回か続けていると二酸化炭素が体に蓄積することに慣れてしまって、長く潜れるようになりますが、その分だけ体は強い低酸素状態になりますので、素潜りの潜水事故は素潜りが慣れた頃に起きるという特徴を持っています。

中高年の心疾患に要注意、高血圧の人は医師に相談を
健康な人の場合、水中では生理的な範囲で心臓と肺がうっ血していますので、心臓に血液を溜めやすい疾患や心機能が落ちている、あるいは心機能を抑える薬を飲んでいると、肺のうっ血が強くなり発症しやすくなります。具体的には、心臓の収縮が一定せず心臓に血液が溜まりやすい心房細動、心臓の収縮を抑えて高血圧を治療するベータ遮断薬の内服が該当します。
心房細動は、加齢とともに発症リスクが高まる不整脈の一つです。心房細動は心房内から血液をうまく送り出せず、うっ血が助長されます。最初は発作的に心房細動となっていたものが、放っておくと持続性の心房細動になることが多いので早い段階での治療が必要と言われています。
普段の生活でめまいや動悸、あるいは胸の不快感を時に感じる方は心房細動の可能性を考えなければなりませんが、症状として自覚しない場合も多く、中高年の方で久しぶりにダイビングを再開する場合は健康診断を受けることをおすすめします。
高血圧はもっともありふれた心疾患ですが、浸漬性肺水腫との関連が指摘されています。高血圧の方は浸漬性肺水腫になりやすく、繰り返し起こす傾向があります。前述通り、肺水腫は冷水中で発症しやすいのですが、高血圧の方は暖かい水中でも発症する可能性があると報告されています。トライアスロン競技においても、浸漬性肺水腫が起きることが報告されており、その場合の危険因子は女性であることと高血圧が挙げられています。
高血圧がある場合、ダイビングはおすすめできません。高血圧の治療薬として血管収縮反応を抑えるカルシウム拮抗薬、あるいは肺動脈性肺高血圧の治療に用いる内服薬が浸漬性肺水腫を防ぐ効果があるとも言われますが、検討例はまだ少ないため、ダイビングの可否については主治医によく相談する必要があります。
「たこつぼ心筋症」は浸漬性肺水腫と関連がある
突然胸痛や息切れなどの症状で発症して心臓局所(先端)の収縮低下が見られる「たこつぼ心筋症」という疾患があります。この疾患は、中年以降の閉経後の女性に見られやすい傾向がありますが、浸漬性肺水腫との関連性が指摘されており、浸漬性肺水腫のストレスが原因とも言われています。
ここで、心房細動という心疾患を最近指摘され、心機能を抑えるβ遮断薬も処方されている閉経後の女性ダイバーの典型例を紹介します。その女性は、エントリーしたら、いつもよりエア消費が多くなり息切れが出てきてしまいました。浮上を開始するものの,安全停止の深度付近でさらに息切れが悪化し、自分のレギュレーターからエアが来ていないと感じ慌ててバディのオクトパスをもらって呼吸を再開しようとするも、呼吸が思うようにできずに焦燥感が募り水面に浮上。やっとの思いでボートに引き上げられても、さらに息苦しい状態となり、まもなく突然の胸痛に襲われ意識がなくなりました。
これは、浸漬性肺水腫による一連の強いストレスが原因となり、たこつぼ心筋症が発症したものと考えられます。たこつぼ心筋症になると、浸漬性肺水腫で高度の低酸素血症状態になっているうえに、心臓がうまく収縮していないため、心筋自体に必要な酸素を供給できなくなり、いわゆる急性冠不全の状態となります。高濃度酸素マスク(リザーバー付きマスク)による酸素吸入がなければ、意識がなくなり命を失う危険性が高まります。
動脈ガス塞栓症を伴う可能性も。早期の再圧治療も検討
浸漬性肺水腫の状態は水中で過換気となりやすいこと、浮上に伴い呼吸困難感がつのることから、気道内圧が変動しやすく、浮上速度も大きくなりがちであるため、気道内の圧力が外部よりも高い状態(陽圧)になります。いわゆる肺過膨張症候群となりやすく(図5)、毛細血管内に空気が入り動脈ガス塞栓症を起こしてしまいます。
そのためダイビング直後の意識障害については浸漬性肺水腫によるものなのか、あるいは動脈ガス塞栓症を起こしているためなのかわからないことがあります。
■図5 肺過膨張症候群
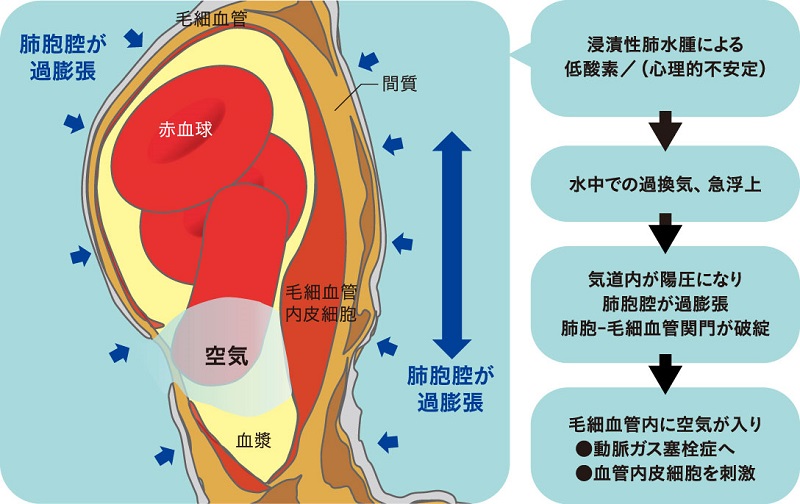
浸漬性肺水腫の場合は酸素投与により意識障害が速やかに回復することが多いので、ある程度の区別はできそうですが、動脈ガス塞栓症があった場合にはいったん良くなったあとに再増悪することがあります。このため実際には区別がつかなくても緊急の再圧治療を行うことが推奨されます。
肺の毛細血管内皮細胞は、浸漬に加えて肺過膨張による過伸展のストレスを受けていますが、この状態で空気に接触することで内皮細胞は刺激を受け、好中球と呼ばれる白血球を呼びこみ付着させる物質を出すようになります。好中球からは強い炎症を引き起こす顆粒が放出されて内皮細胞から間質へと炎症が広がります(図6)。間質は厚くなりガス交換機能が悪くなり、低酸素血症は進行して治りにくくなります。
■図6 毛細血管へ空気流入後の状態
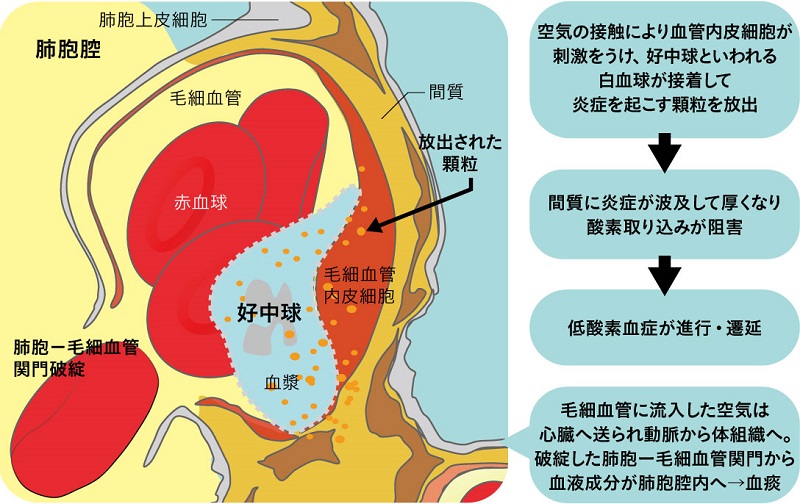
また、動脈を介して体の末梢組織に送られた空気はそこの内皮細胞を刺激して炎症を起こすようになります。この過程は、空気が内皮細胞に接触してから1~2時間で進むため、酸素を使用した再圧治療はできるだけ早く行うべきです。この炎症を引き起こす過程については、高気圧酸素で抑える効果があるものの、大気圧下の高濃度酸素では効果が期待できないことが確認されています。
従って、肺過膨張症候群が疑われるような水中での過換気や浮上速度が大きくなるダイビングであった場合には、その後遅れてできあがる炎症を抑えるため、高気圧酸素治療が必要かどうか、潜水医学が専門の医師に相談されることをおすすめします。
肺型減圧症と浸漬性肺水腫は再圧治療が有効か
肺型減圧症(チョークス)は、ダイビング後に息切れとして発症するため、浸漬性肺水腫に似ています。肺型減圧症の報告症例が少ないですが、静脈性空気塞栓として考えられていて、減圧により体の末梢組織で発生した気泡が静脈を通って肺に集まってきて発症するものです。しかし、気泡であるため肺の血管内に留まることは考えられませんので、血栓による肺塞栓症と病態は大きく異なります。
最近の研究によると、空気が毛細血管の内皮細胞に接触することが炎症を引き起こすきっかけとなることがわかってきています。刺激を受けた内皮細胞は好中球を呼び寄せ接着が起こり、放出された顆粒により周囲に炎症を引き起こして低酸素血症となります(図7)。
■図7 肺型減圧症(チョークス)による低酸素血症
減圧により体の末梢組織で発生した気泡は、静脈を介して肺に集まり内皮細胞に接触して刺激する。好中球が付着して脱顆粒し、引き起こされた炎症により酸素が取り込めず、低酸素血症となる。
肺型減圧症では酸素による再圧治療の効果が現れ、治療直後から低酸素血症が改善します。一方、浸漬性肺水腫の低酸素血症は通常の酸素投与により、ひと晩過ぎると良くなるのが普通です。しかし、時には低酸素血症が続くことがあります。こういった場合に肺型減圧症が疑われ、再圧治療が行われることで治療によく反応する症例があります。肺型減圧症と治療的診断することも可能ですが、果たしてそれでいいのでしょうか?
浸漬性肺水腫では肺毛細血管内圧の上昇による毛細血管壁へのストレスで内皮細胞が刺激を受けており、好中球を介した炎症が起きる可能性を考えてもいいのではと思います。つまり、浸漬性肺水腫にも減圧症と同様の炎症が起きている可能性があるということです。
実際に、潜水深度と滞底時間からあまり窒素ガスが溶け込んでおらず気泡が多量に出ているとは考えられない症例、すなわち肺型減圧症は考えにくく、低酸素血症と胸部X 線検査で肺水腫所見があり浸漬性肺水腫を強く疑う症例でも、酸素による再圧治療を行うと、低酸素血症が短時間で良くなるものがあります。もしかしたら、肺型減圧症も浸漬性肺水腫も肺毛細血管内皮細胞障害としてひとくくりの疾患群、すなわち高気圧酸素治療が効くものとして扱っていいのかもしれません。
CHAPTER03 血圧が高いときはダイビングの中止を決断することも求められる
血圧異常は健康診断で指摘されやすい項目なので、「また今年も指摘された」と放置するのではなく、しっかり受診して、減塩など食生活から血圧コントロールについて医師の指導を受けることが必要です。また、ダイビング前の自己チェックとして40歳以上の中高年のダイバーは血圧測定を励行し、血圧が高いときはダイビングを中止する決断も求められます。
最高血圧が150mmHgを超えているようであれば、その日のダイビングは中止しましょう。また、前日の不摂生の結果、アルコールや塩分の取り過ぎで体にむくみがあったり、睡眠不足や疲労で心臓にトラブルを起こしやすい状態を作らないということは言うまでもありません。
震えと締め付けは要注意、無理せずドライスーツ着用を
前述通り、水温が低いと発症しやすくなるため、中高年ダイバーや血圧が高くなりやすい方は、暖かい海でのダイビングをおすすめします。水面近くは適温でも、深くなると急に冷たくなる場合がありますので、事前の情報収集は大事です。また、ダイビング中に寒いと感じたら中止しましょう。
ダイビングでは、震えなどが出る前に体の中心温度が低下するので、早めに判断しなければなりません。ウエットスーツの場合、ネオプレーンは厚いほど保温効果がありますが、その分動きに制限が出て運動量が増えるというデメリットがあります。また、深くなると水圧で薄くなり、保温効果が低下するという特性があります。体型に合ったものを着用することもポイントで、きついウエットスーツは手足を締め付けて体幹部への血液シフトを促すため、浸漬性肺水腫の発症リスクとなります。ある程度水温が低いところではドライスーツを着用するなどの対応が必要です。
脱水を目的として、水に入る前に過剰な水分摂取をしてしまうと冷水温でなくとも浸漬性肺水腫が起きると指摘されており、水分の取り過ぎも注意が必要です。しかし、ダイビングにおいて脱水は減圧症発症リスクを上げるということも考慮に入れなければならないので、多くも少なくもない適切な水分摂取が重要です。
浸漬性肺気腫の特徴を理解し発症を早期にキャッチする
ダイビングにおいて「浸漬性肺気腫が起きている?」と気がつくためのポイントをまとめます(図8)。
■図8 ダイビングにおける浸漬性肺水腫の特徴
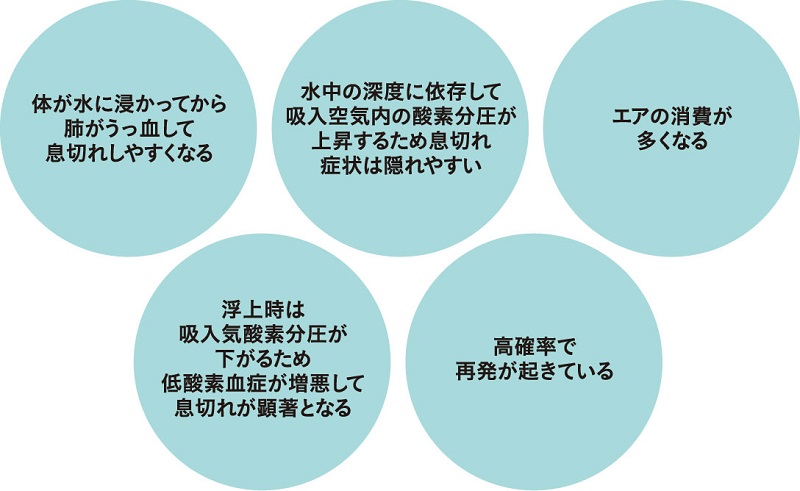
まず、エントリー時です。浸漬性肺水腫になると水に浸かってから肺がうっ血し酸素が取り込みにくくなるため、ダイビング前は特に不調を感じなかったものが、水に入って少し泳いだだけでも息切れを自覚するようになります。そのような場合は、浸漬性肺水腫ではないかと疑いましょう。この息切れですが、吸入している空気中の酸素分圧は潜降すると高くなるため、息切れ症状が隠れやすくなります。つまり、水面では息切れしていたのに深度が深くなってみるとそうでもなくなるということです。
次に、潮流があるわけでもなく、たいして泳いでいないのに理由もなくエア消費が多くなることです。浸漬性肺水腫になると体に酸素が入りにくくなっていますので、エアの消費量は結果として多くなってしまいます。残圧チェック時に気がつくこともありますが、バディが吐き出すエアの量や呼吸が早くなっていることに気づいてあげることが重要です。
浮上するにつれ、吸入空気の酸素分圧は下がるために安全停止深度まで来ると息苦しさが明確になってきます。残圧があっても空気が来ないと感じ、レギュレーターの不調と思い、オクトパスにくわえ直したりするようになります。この時点で浸漬性肺水腫であることがはっきりしてきますが、余裕のない状態になり適切な処置が難しくなります。できるだけ早い酸素吸入が必要ですが、減圧が必要なダイビングであった場合には水中減圧を優先するか、減圧を省略して浮上し酸素吸入を開始するかという選択になります。実際には、水中減圧する余裕がなくなる場合が多いと思います。その場合は浮上して高濃度酸素マスク(リザーバー付きマスク)で15ℓ/分で酸素吸入を続けながら再圧治療施設へ搬送となります。
一般的に浸漬性肺水腫は、時間が経過するとともに症状が改善していき、翌朝には良くなっているのが通常の経過です。しかし、繰り返しやすい特徴を持ち、繰り返す方の中には重篤な状態に陥ることがあり、死亡例も報告されています。一度ダイビングで息切れが出た場合には、必ず潜水医学に精通した医師に相談することを強くおすすめします。
ほかの息切れ症状と勘違いも。自己判断せずに医療機関へ
潜水中に息が苦しくなるものには、浸漬性肺水腫のほかにもいくつかあります。その1つに過換気症候群があります。これは心因的なストレスにより呼吸量や回数が増えてしまい、自分で抑えられなくなりさらに呼吸が増えていくものです。呼吸回数の増加により、体の中に適度に存在する二酸化炭素が異常に低下することで、手足のしびれや力が入らなくなり、さらに不安が増して悪循環に陥ります。
過換気症候群は若い人に多くみられますが、どの年代でも起こり得ます。ダイビングでは初心者に多い傾向があり、不慣れなことなどによる不安感がある中で、潮流が速かったり、ウエイトが重く浮力調整が悪いためフィンキックが多いようなときに運動量が増加して呼吸が荒くなり、焦燥感がつのり過換気となって発症するようになります。
この過換気症候群と浸漬性肺水腫は判断を間違えると大変なことになります。過換気症候群に対して、現在ではしてはいけない処置とされている紙バック法があります。紙バックを口に当てて自分の呼気を入れ、再びその紙バックの空気を吸うことにより、体から抜けていた二酸化炭素を元に戻すことができ、症状が落ち着いてきます。しかし、この方法による処置を浸漬性肺水腫の方に行うと低酸素状態が一気に深刻になり、意識を失ったり重篤な心臓のトラブルを引き起こすようになりますので、けっして行ってはいけません。呼吸困難を訴えているときの対処はまず酸素投与であり、医療機関にアクセスする手立てを考えてください。

次に、ダイビングによる呼吸困難に気胸があります。これも浸漬性肺水腫との区別がつきにくいものです。息をするたびに胸が痛む場合もありますが、痛みがなく呼吸が速く浅いだけのこともあります。ダイビング中の気胸は、浮上により気胸を起こした側の肺がしぼむ一方、胸腔内に入った空気が膨張して心臓を圧迫して血圧が下がりショックとなりやすく、動脈ガス塞栓症を伴うこともあり、意識が落ちてきて危機的な状態になります。このときの対処も同様で、応急用の酸素を吸入しながら搬送して救急を受診してください。
■図9 浸漬生肺水腫の病態についてまとめ
CHAPTER04 最後に
レジャーダイバーのダイビング前のメディカルチェックについては、DAN JAPANではホームページでも案内しています。
▶︎レジャーダイバーのためのメディカルチェック(PDF)
レジャーダイビングでは健康管理は自己責任においてダイバー自身が行わなければなりません。メディカルチェック項目は、そのままダイビングをすると潜水による障害を起こす可能性があるものです。「はい」と答えた項目に対してどのように判断して対処したらよいかについて解説書に記載されていますが、医師に相談が必要とされているものについては特に重要です。
「はい」にチェックすると、予定していたダイビングができなくなるため、事実とはちがう「いいえ」と安易にチェックする方がいらっしゃいますが、決してそのようなことはしないでください。浸漬性肺水腫のほとんどは翌日には回復するものですが、重大な事態を引き起こした例があります。自分自身の命を守ることを優先してください。

■参考文献
• 1)Wilmshurst PT: Immersion pulmonary oedema:a cardiological perspective. Diving and HyperbaricMedicine, 2019, 49(1), 30-40.
• 2)Spencer S, Dickinson J, Forbes L.: Occurrence,Risk Factors, Prognosis and Prevention of Swimming-Induced Pulmonary Oedema: a Systematic Review.Sports Med Open. 2018 Sep 20;4(1):43.
• 3)Edmonds C: The evolution of scuba diverspulmonary edema. Undersea Hyperb Med. 2016 Mar-Apr;43(2):83-91.
• 4)Weiler-Ravell D, Shupak A, Goldenberg I, HalpernP, Shoshani O, Hirschhorn G, Margulis A.: Pulmonaryoedema and haemoptysis induced by strenuousswimming.BMJ. 1995 Aug 5;311(7001):361-2.5)Kwek W, Seah M, Chow W.Swimming-inducedpulmonary edema in a tropical climate: a case report.Undersea Hyperb Med. 2017 May-Jun;44(3):293-296.
• 6)Morishima R, Nakashima K, Suzuki S, Yamami N,Aoshima M: A diver with immersion pulmonary oedemaand prolonged respiratory symptoms.Diving HyperbMed. 2018 Dec 24;48(4):259-261.
• 7)Wilmshurst PT, Nuri M, Crowther A, Webb-PeploeMM.: Cold-induced pulmonary oedema in scubadivers and swimmers and subsequent development ofhypertension.Lancet. 1989 Jan 14;1(8629):62-5.
• 8)Wilmshurst P, Nuri M, Crowther A, Betts J, Webb-Peploe MM: Forearm vascular responses in subjectswho develop recurrent pulmonary oedema when scubadiving: a new syndromeProceedings of the BritishCardiac Society, 1981, 349.
• 9)Blair LA, Haven AK, Bauer NN: Circulatingmicroparticles in severe pulmonary arterialhypertension increase intercellularadhesion molecule-1expression selectively in pulmonary artery endothelium.Respir Res. 2016 Oct 20;17(1):133.
• 10)West JB.: Invited review: pulmonary capillary stressfailure. J Appl Physiol( 1985). 2000 Dec;89(6):2483-9.
• 11)Greenstein A, Sherman D, Melamed Y.: Chokes–favorable response to delayed recompression therapy:a case report.Aviat Space Environ Med. 1981 Sep;52(9):558-60.
• 12) Wilson CM, Sayer MDJ: Respiratory decompressionsickness in a recreational scuba diver. South PacificUnderwater Medicine Society (SPUMS) JournalVolume 35 No.4 December 2005,206-208.
• 13)Zwirewich CV, Müller NL, Abboud RT, LepawskyM.: Noncardiogenic pulmonary edema caused bydecompression sickness: rapid resolution followinghyperbaric therapy. Radiology. 1987 Apr;163(1):81-2.
専門的な潜水医学や安全情報が満載!
会報誌「Alert Diver」

今回転載した記事はDAN JAPAN会員向けの会報誌「Alert Diver」に掲載されているもの。もっと詳しい内容や最新の潜水医学、安全情報を知りたい方はDAN JAPANの会員情報をチェック!会員にはダイビングに特化した保険や医療関連サービスも。
★詳しくはDAN JAPANホームページより
バックナンバーが一冊にまとまった「Alert Diver Monthly 2017」も公式ウェブサイトより販売中!











